Trascrizione dell’intervento di Lorenzo Della Sciucca al Forum PA Sanità 2021
Il problema delle liste di attesa, il fatto che i pazienti devono attendere troppo a lungo – per esempio sulle visite specialistiche prescritte dal proprio medico curante – rappresenta una storica spina nel fianco della sanità italiana e purtroppo il Covid non ha fatto altro che peggiorare ulteriormente la situazione. Si tratta di un problema molto complesso, molto difficile da gestire e proprio per questo motivo i giusti sistemi di data analytics a supporto delle decisioni possono veramente fare la differenza. Secondo la nostra esperienza, è possibile aiutare a gestire questo problema, tra azienda sanitaria e il responsabile unico delle liste d’attesa, in tre modi. Il primo modo è consentire di studiare ed analizzare il fenomeno nei minimi dettagli per capire dove e come intervenire con precisione chirurgica, quindi, conoscere per decidere. Il secondo modo, è svolgere un monitoraggio quotidiano della situazione per dare la possibilità di reagire tempestivamente alle criticità oppure di prevenirle. Il terzo modo è supportare politiche di governo della domanda, quindi aiutare nella lotta contro la inappropriatezza prescrittiva.
Prima tematica, quella dello studio dell’analisi del fenomeno. E’ necessario analizzare le performance dell’azienda in termini di tempi di attesa non solo a livello aggregato, quindi scendere a livello di singola prestazione oggetto di monitoraggio, diviso per classi di priorità, diviso per ambito di territoriale di erogazione relazionate in base ai volumi. Perché ovviamente per capire quelle che, non solo performano peggio ma per i volumi elevati fanno più danni e per individuare quelle che sono le situazioni più critiche e andare a guardare gli erogatori e quali altre prestazioni realmente, a parte le disponibilità teoriche, erogano. E poi capire se ci sono ottimizzazioni e se nel futuro come disponibilità residue hanno situazioni in miglioramento o peggioramento. Tutte queste informazioni a livello puntuale di andamento consentono di capire che cosa fare e lo stesso tipo di indagine si può fare al contrario, partendo dagli erogatori per cercare di trovare delle situazioni di criticità che ancora non si sono manifestate a livello macroscopico.
Secondo tema è quello di monitorare la situazione sia a livello diciamo centrale per responsabile unico e per la direzione sanitaria, ma anche per i singoli responsabili sul territorio che gestiscono, diciamo gli erogatori, fornire giorno per giorno dei report, degli alert che consentano di capire: “Ieri come sei andato con le performance sui tempi di attesa?”; “ieri quanti appuntamenti a fuori soglia hai preso?”. Magari puoi attivare meccanismi per cercare di recuperarli, trovare delle disponibilità extra, contattarli, cercare di riportare in carreggiata le prenotazioni. E poi vedere che disponibilità hanno i tuoi erogatori nel futuro, nelle prossime settimane, perché così se vedi delle situazioni di saturazione puoi intervenire prima che causino danni. Se andiamo a guardare le prescrizioni di dematerializzate recuperate giorno per giorno dal SAR per arrivare a ipotizzare rispetto alle prescrizioni non ancora prenotate, nel breve medio termine il tipo di domanda e incrociarla con le disponibilità e prevenire le criticità.
Il terzo tema, quello di aiutare il governo della domanda: noi conosciamo benissimo il tema della medicina difensiva, sappiamo che anche il Ministero, nell’ultimo piano nazionale di governo delle liste d’attesa, ha sensibilizzato le regioni sul fatto di applicare i protocolli di Appropriatezza Prescrittiva RAO di Agenas. Però sappiamo anche che ogni sistema di regole per essere efficace ha bisogno anche di un sistema di controllo. Quindi la tecnologia, nello specifico l’intelligenza artificiale e la NLP (analisi del testo), può permettere di costruire sistemi che validano in maniera automatica l’appropriatezza di tutte le prescrizioni dematerializzate specialistiche rispetto ai protocolli adottati dall’azienda sanitaria. Si possono calcolare KPI, produrre dei report, delle dashboard sia a livello di direzione centrale che dei singoli prescrittori. Con queste informazioni è possibile individuare e studiare bene quali sono le criticità, dove sono e quindi già attuare dei meccanismi correttivi e poi, dato che si può quantificare la percentuale di aderenza ai protocolli è possibile conseguentemente anche mettere in campo un meccanismo virtuoso di obiettivi, con magari anche degli incentivi, audit periodici per verificare il raggiungimento di questi obiettivi e innescare questo circolo virtuoso di miglioramento continuo dell’appropriatezza. Governare le liste di attesa è molto complicato, quindi è bene farsi aiutare da opportune soluzioni di Data Analytics su tre temi: un’analisi dettagliata, un monitoraggio molto tempestivo e proattivo e rendere possibile il governo della domanda.
Penso che assisteremo a una vera e propria trasformazione di tutto il settore sanitario, solamente quando la cultura del dato, la governance di tipo data driven nell’utilizzo di soluzioni data analytics raffinate non saranno più relegate solamente a grandi progetti nazionali curati dal Ministero della salute, ma saranno diffuse presso gli enti che erogano effettivamente le cure ai pazienti, ossia le aziende sanitarie. Quindi, quando l’utilizzo dei dati verrà garantito da un lato a livello centrale con una migliore programmazione di lungo termine, dall’altro a livello territoriale di singola azienda sanitaria, una erogazione delle cure più efficace efficiente, allora assisteremo ad una trasformazione radicale di tutto il servizio sanitario nazionale in modi che magari adesso non ci immaginiamo neanche. Per quanto riguarda le aziende sanitarie, l’approccio alla governance tipo data driven porterà ovviamente tutta la direzione, tutto il management ad avere sempre più bisogno di consumare e di fruire dati, quindi avranno bisogno sempre di più di svolgere indagini di ampio respiro che riguardano interi processi, interi percorsi che uniscono aspetti amministrativi, sanitari e clinici e quindi che vanno oltre quelli che sono i singoli silos dei singoli database dei singoli applicativi dipartimentali. E poi queste indagini così complesse hanno bisogno di strumenti di data visualization abbastanza potenti, probabilmente più evoluti di quelli di cui dispongono mediamente attualmente. Alcune di queste indagini avranno anche bisogno dell’aiuto di machine learning e intelligenza artificiale per avere un minimo di previsione, per fornire supporto alle decisioni, quindi, si dovranno dotare anche di questi strumenti e poi emergeranno nuove domande sempre più frequentemente. Domande che hanno bisogno di risposte in tempi rapidi, non in mesi. Quindi non si potrà a fronte di nuove esigenze, ogni volta ripartire da zero o su fondamenta traballanti, ma bisogna avere a disposizione un punto di riferimento molto solido su cui costruire una risposta in tempi decenti. Infine, i tavoli di coordinamento e di management avranno opinioni e proposte sempre di più accompagnate, supportate, giustificate dai dati. Bisogna che i numeri presentati dai diversi interlocutori (funzioni e figure aziendali) siano comparabili e coerenti tra di loro, altrimenti non non ci si riesce a confrontare, quindi i dati devono essere stati estratti ed elaborati in maniera omogenea.
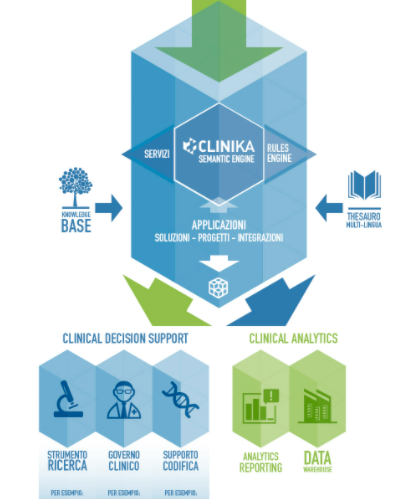
E’ evidente che alla luce di questo scenario di prospettiva, le aziende sanitarie non potranno più affrontare il tema della data analytics con soluzioni ad hoc, con soluzioni estemporanee, soluzioni dipartimentali, ma dovranno adottare un approccio strutturale, aziendale, figlio di una visione di medio lungo termine. Alla luce di queste considerazioni, secondo la nostra esperienza, un fattore abilitante per supportare questo nuovo paradigma della data driven governance nelle aziende sanitarie è dotarsi di una piattaforma aziendale data analytics, che raccolga i dati e le informazioni dai vari silos in cui sono sparpagliate: sistema ospedaliero, sistema clinico, sistema territoriale, magari anche nell’accezione più moderna, amministrativo, contabile, risorse umane, eccetera, ecc. in maniera automatica, in maniera Near Real Time organizzata all’interno di un unico archivio paziente-centrico una singola software room per tutti e si occupi molto bene della data quality, data enrichment, quindi arricchimento del dato in termini di estrazione delle informazioni dal testo clinico, piuttosto che previsioni piuttosto che supporto alle decisioni. E affianchi dei raffinati strumenti di data visualization per report, dashbord, alert e quant’altro.
Questo pacchetto di dati di qualità e freschi e gli strumenti di consultazione deve essere poi messo a disposizione di tutto il management, non solo il canonico controllo di gestione, la direzione generale, sanitaria, amministrativa, medica, di presidio, la farmacia, l’epidemiologia, tutti quanti, a quel punto potranno svolgere delle indagini veramente trasversali incrociando erogato e costi, farmaci, dispositivi, budget, performance di processo e outcome clinici e anche svolgere indagini innovative per cominciare a parlare di Population Health Analytics, stratificazione di pazienti, definizione di coorti, governare progetti di medicina di iniziativa, ma anche rendere possibile le informazioni necessarie per la medicina personalizzata, che ovviamente presuppone un certo tipo di background. E poi tutti gli altri vantaggi legati alla qualità dei dati, degli strumenti, la coerenza, il risparmio, i dati di economie di scala e la rapidità di azione, perché partendo da queste fondamenta molto solide, nuove domande potranno trovare risposte molto velocemente. Ecco, noi pensiamo che un approccio di questo tipo sia un fattore abilitante affinché le aziende sanitarie diventino governance data driven. Quando lo diventeranno tramite un’innovazione diffusa, allora il sistema sanitario nazionale cambierà davvero.